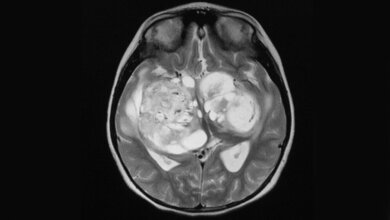
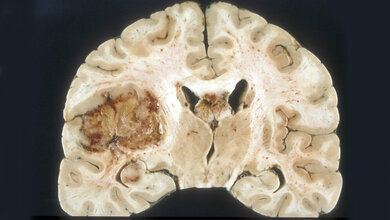
Wissenschaftlern des Universitätsklinikums Heidelberg gelang es, eine wesentlich genauere Einteilung der häufigsten Hirntumoren von Erwachsenen, der Meningeome, zu erarbeiten als es die aktuelle Klassifizierung der Weltgesundheitsorganisation (WHO) erlaubt. Das neue System unterscheidet somit sicherer zwischen gutartigen Tumoren, bei denen in der Regel eine Operation ausreicht, und solchen, bei denen die Patienten zusätzlich eine Bestrahlung benötigen. Basis ist der „molekulare Fingerabdruck“ der Tumorzellen, ihr sogenanntes Methylierungsmuster, also das Anheften kleiner biochemischer Gruppen an bestimmte Stellen der DNA. Diese Veränderungen können darüber entscheiden, ob ein Gen abgelesen wird oder nicht. Das Projekt unter Federführung von Dr. Felix Sahm, der eine Arbeitsgruppe der Abteilung Neuropathologie (Ärztlicher Direktor Prof. Dr. A. von Deimling) am Universitätsklinikum Heidelberg und dem Deutschen Krebsforschungszentrum leitet, wird von der Else Kröner-Fresenius-Stiftung mit insgesamt rund 470.000 Euro unterstützt.
Vermeidbare Rückfälle oder unnötige Bestrahlungen
Die Folge ungenauer Klassifikationen sind vermeidbare Rückfälle bei zu harmlos eingestuften und daher fälschlicherweise nicht bestrahlten Tumoren oder unnötige Bestrahlungen im umgekehrten Fall. Die WHO-Einteilung beruht bislang auf dem Erscheinungsbild der Tumorzellen unter dem Mikroskop. Die Heidelberger Forschungsergebnisse tragen dazu bei, unter Berücksichtigung molekularer Marker die WHO-Einteilung zu überarbeiten und damit die Therapie von Hirntumorpatienten zu verbessern.
Meningeome: die häufigsten Hirntumoren bei Erwachsenen
Meningeome sind die häufigsten Hirntumoren bei Erwachsenen. Sie entstehen aus der Hirnhaut und machen etwa ein Drittel aller Hirntumoren aus. Sie werden bislang anhand des Erscheinungsbildes ihrer Zellen gemäß WHO-Klassifikation in die Grade I bis III eingestuft, wobei rund 80 Prozent der Meningeome als gutartig gelten und dem Grad I zugeteilt werden. Die Patienten können durch eine vollständige operative Entfernung des Tumors in der Regel geheilt werden. Bei Grad II wird individuell entschieden, ob eine anschließende Strahlentherapie notwendig ist. Bei Grad III ist die Wahrscheinlichkeit für Rückfälle am größten, hier werden die meisten Patienten bestrahlt.
Blick auf Methylierungsmuster war überfällig
Artikel teilen