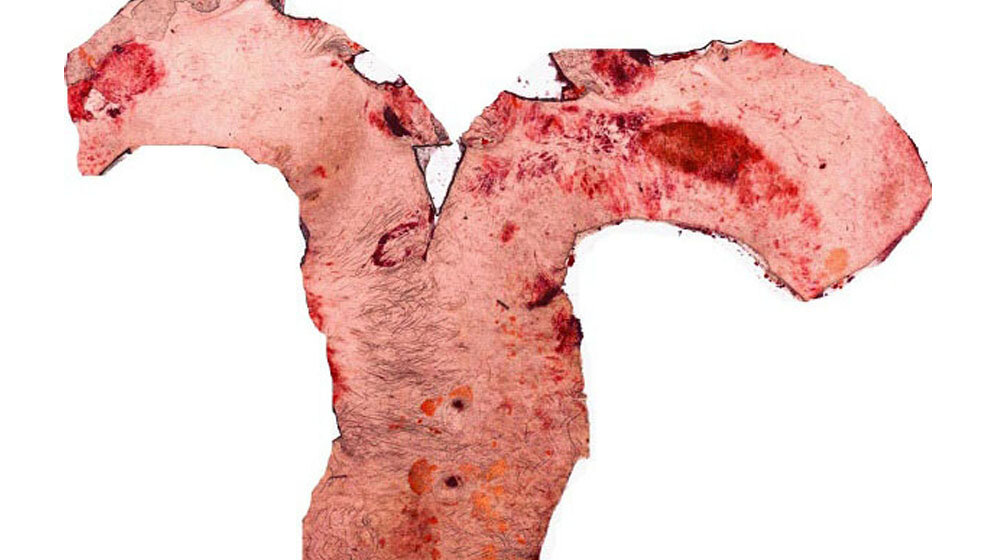
Unter den Folgeerkrankungen bei Menschen mit Diabetes spielen Gefäßkrankheiten eine zentrale Rolle. Erkrankungen des Herz- und Kreislaufsystems sind mit 75 Prozent die häufigste Ursache für Krankenhauseinweisungen und mit 50 Prozent eine häufige Todesursache. Ein wichtiger Risikofaktor für Atherosklerose, Durchblutungsstörungen und Gefäßkomplikationen ist ein erhöhtes Cholesterin.
Höheres Risiko für Folgeschäden
„Auch wenn der Blutzucker gut eingestellt ist, haben manche Betroffenen ein höheres Risiko für Folgeschäden. Wir wollten verstehen, was dem zugrunde liegt“, erklärt Stoffwechselexperte Dr. Mauricio Berriel Diaz, stellvertretender Direktor des Instituts für Diabetes und Krebs (IDC) am Helmholtz Zentrum München. Er leitete die Studie gemeinsam mit Prof. Dr. Stephan Herzig, Direktor des IDC und Lehrstuhlinhaber für Molekulare Stoffwechselkontrolle an der TUM sowie Co-Sprecher des DFG-Sonderforschungsbereichs (SFB) 1118, der sich am Universitätsklinikum Heidelberg mit dem Einfluss von gestörten Stoffwechselvorgängen bei diabetischen Folgeschäden befasst.
Die Forschenden untersuchten vor allem Entzündungsprozesse, von denen bekannt ist, dass sie bei zahlreichen Stoffwechselstörungen wie Typ-2-Diabetes und Adipositas vorkommen und wesentlich zu deren Langzeitfolgen beitragen. Konkret konzentrierten sie sich auf den Entzündungsbotenstoff TNF-α (Tumornekrosefaktor α), der bekanntermaßen in der Leber reaktive Sauerstoffspezies (ROS) erzeugt. Die Wissenschaftler konnten nachweisen, dass diese ROS den Transkriptionsfaktor-Komplex GAbp (GA-binding protein) inaktivieren. Im Versuchsmodell hemmte dieser Verlust wiederum das Protein AMPK, einen Energiesensor der Zelle. In der Folge bildete sich dadurch überschüssiges Cholesterin und es prägten sich typische Merkmale für Atherosklerose aus.
Zentrale Rolle bei diabetischen Gefäßerkrankungen
„Unsere Daten legen eine zentrale Rolle der Leber für die Entstehung häufiger diabetischer Gefäßerkrankungen nahe“, erklärt Erstautorin Dr. Katharina Niopek, Wissenschaftlerin am IDC. „GAbp scheint eine molekularer Stellschraube an der Schnittstelle zwischen Entzündung, Cholesterinhaushalt und Atherosklerose zu sein. Ohne seine schützende Wirkung kommt es zu einer sogenannten Hypercholesterinämie und vermehrter Fettablagerung in den Arterien.“
„Da erste Patientendaten unsere Befunde unterstützen, könnte der neue Signalweg -unabhängig von der Blutzuckereinstellung der Patienten - eine zentrale Komponente bei der Entstehung diabetischer Folgeschäden darstellen, die man therapeutisch ausnutzen könnte“, erklärt Studienleiter Stephan Herzig. (idw, red)
Hintergrund:
Mauricio Berriel Diaz und Stephan Herzig sind federführend beim Joint Heidelberg-IDC Translational Diabetes Program, was sie gemeinsam mit Kollegen am Universitätsklinikum in Heidelberg betreiben, von wo aus sie 2015 nach München gewechselt waren.
Die Arbeit entstand im Rahmen des DFG Sonderforschungsbereichs (SFB) 1118: Reaktive Metabolite als Ursache diabetischer Folgeschäden, der am Universitätsklinikum Heidelberg koordiniert wird. Zentrales Ziel des SFB ist es zu verstehen, wann bei Diabetes mellitus Spätschäden auftreten, auch wenn der Blutzucker gut eingestellt ist. Der SFB verfolgt die Hypothese, dass Veränderungen von wichtigen körpereigenen Eiweißen durch reaktive Metabolite dafür verantwortlich sind. Reaktive Metabolite, die im Zentrum der Forschung stehen, sind Dicarbonyle wie zum Beispiel Methylglyoxal und reaktive Sauerstoffspezies. Weitere Ziele sind es zu verstehen, wie diese reaktiven Metabolite bei Diabetes vermehrt entstehen, wie sie diabetische Folgeschäden verursachen und als Fernziel neue Therapieverfahren zu entwickeln, die vorhandene Spätschäden zurückbilden.
Niopek, K, et al. (2017): A Hepatic GAbp-AMPK Axis Links Inflammatory Signaling to Systemic Vascular Damage. Cell Reports, DOI: 10.1016/j.celrep.2017.07.023.
Artikel teilen